子宮頸がん
子宮は女性の骨盤内にある臓器です。年齢別疾患率は20歳代後半から増加、40歳代でピークを迎えるがんです。
日本では毎年約1万人が子宮頸がんにかかり、約3,000人が亡くなっています。若い世代でも子宮頸がんはかかりやすく、20代・30代の女性が子宮頸がんのために、妊娠できなくなる方が毎年約1,200人もいらっしゃいます。そのため、子宮頸がんを予防したり、治療したりすることは重要な課題となっています。
子宮頸がんは、初期には症状はなく、気づきにくいですが、早期発見のための子宮頸がん検診は各自治体が実施しています。また、わが国では接種者数が少ないものの、予防のための子宮頸がんワクチンが開発され、諸外国では多く活用されています。このように子宮頸がんは、予防可能ですし、初期に発見すれば生存率も高いがんです。
ここでは、子宮頸がんがどのような病気で、どのような検査や治療が行われているのかについて、最近の研究を踏まえながら紹介します。ぜひ予防や早期発見、よりよい治療選択のための参考にしてください。
目次
子宮頸部とは
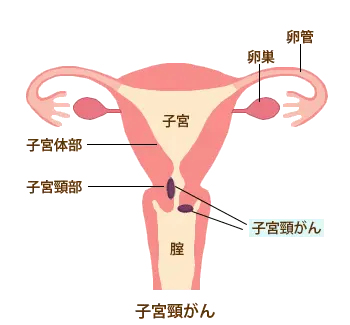
子宮は、よく知られているように妊娠時に胎児を育てる臓器です。構造は大きく2つに分かれています。1つは、上部にある子宮体部で、左右から卵管につながっています。もう一つは、下部にある子宮頸部で、下で膣につながっています。子宮頸部の内側は細い管になっていて、そこから分泌される粘液で満たされています。子宮体部は月経周期に伴って変化しますが、子宮頸部ではそのような変化はありません。
子宮頸がんの初期症状と診断方法
子宮頸がんの初期には、ほとんど症状がありません。子宮頸がんは正常な状態から急にがんになるわけではありません。最初は正常な細胞から「異形成」という状態に変化します。この異形成という状態は正常ではないものの、病気と言うほど悪化はしていませんので、特に症状がありません。そのため、子宮頸がん検診や妊婦健診などの際に子宮頸部の診察を受けて、初めて発見されるケースが多くなっています。
子宮頸がんを早期に発見するためには、子宮頸がん検診を受けることが役に立ちます。各自治体では20歳以上の女性を対象とした「子宮頸がん検診」を実施しています。確実な子宮頸がん予防のために、子宮頸がん検診は2年に1度のペースで定期的に受診することが厚生労働省の方針として勧められています。一般的な子宮頸がん検診では、「問診(症状などの聞き取り)」「視診」「細胞診」という3つの項目について診察・検査が行なわれます。これらは、体への負担が比較的少なく実施できます。
子宮頸がん検診での診察・検査を踏まえて専門医が判断した結果が郵送などで返ってきます。異形成や子宮頸がんの疑いが有る場合は精密検査を受けるようにして下さい。
初期症状から診断までの流れ、検査にかかる費用については「子宮頸がんの初期症状と検査方法、検診に掛かる費用とは」で紹介しています。
子宮頸がんの主な原因と特徴について
子宮頸がんの原因は、子宮頸部の細胞がヒトパピローマウイルスに感染することであることが、かなり明確にわかっています。このウイルスは主には性的接触により子宮頸部に感染するウイルスです。しかし、ヒトパピローマウイルスに感染したとしても、すぐに子宮頸がんになるわけではありません。感染した方の約90%は、自然治癒してしまいます。しかし、残りの10%の方ではヒトパピローマウイルス感染が持続してしまい、さらに他の要因も加わることで、正常な細胞が悪性化すると考えられています。
このため、ヒトパピローマウイルスの感染を予防するために、子宮頸がんワクチンの接種が重要です。マスコミでは子宮頸がんワクチンの副反応が報道されていました。名古屋市で行なわれた調査のデータ解析によると、子宮頸がんワクチンを接種した方と接種していない方で、その後の体調・症状に違いはなかった、という結果でした。そのため、特別な事情が無い限り、子宮頸がんワクチンを接種しておくことは、予防のために重要であると考えられます。
また、その他に喫煙や長期の経口避妊薬の使用も子宮頸がんのリスクであることが研究により明らかになっています。
このような子宮頸がんの原因(リスク要因)や子宮頸がんになりやすい人の特徴を踏まえて、日常からできる予防対策についての情報を「子宮頸がんになりやすい人の特徴や原因リスクについて」で紹介しています。
子宮頸がんのステージ別生存率
子宮頸がんは、病気の進行によって予後が大きく異なるがんの1つです。一口に「進行」といっても、より具体的に「どのくらいがんが進行したのか」を知る必要があります。そのための指標がステージ分類です。
がんが現状でどのステージにあるのか分かれば、今後どのようになるのかを知るための目安になります。そして、「どのような治療が良いのか?」もこれまでの統計情報の蓄積からある程度予想することができます。
この予想の中で患者さんにもっとも重要な指標が「生存率」という治療成績です。子宮頸がんの5年生存率は、ステージⅠで93.0%、ステージⅡで79.2%、ステージⅢで64.2%、ステージⅣで29.2%となっています。特にステージⅣの方では急激に生存率が落ちています。手術を受けた方の生存率を見てみると、ステージⅠで93.8%、ステージⅡで83.4%、ステージⅢで72.0%、ステージⅣで23.9%となっています。ステージⅠ~Ⅲでは、手術を受けた方で生存率が高いですが、ステージⅣでは手術を受けない方が高くなっています。
このような子宮頸がんのステージ別生存率や平均余命、緩和ケアについての説明は、「子宮頸がんのステージ別生存率と平均余命」で紹介しています。
治療と副作用
子宮頸がんでは、治療法を選択するときに2つの観点から考える必要があります。1つは、がんの進行度合い(ステージ)です。そして、もう1つが、妊孕性(妊娠できる状態)を温存するかどうかです。このような観点を踏まえて、治療方針を決めるには、いろいろな治療方法について十分に知ることが必要です。
治療には大きく分けて「手術治療」「化学療法」「放射線療法」があります。いずれの方法にもメリットとデメリットがありますので、それらを天秤に掛けた上で治療方針が決めることが必要です。また、それぞれの治療は単独で行なわれることもありますが、より高い効果を期待して複合して行うこともあります。
まず、がんとその周辺部分を切除する手術治療があります。がんの進行が初期であれば、妊孕性を温存した手術方法を選択することが出来るかも知れません。また、がんの病変を全て取り切ることが出来れば、根治も期待できます。
化学療法(抗がん剤による治療)は、大きく分けて「細胞障害性抗がん剤」と「分子標的薬」に分かれています。細胞障害性抗がん剤は、細胞が増殖するシステムの一部を邪魔することで、がん細胞を抑える薬です。分子標的薬は、がん細胞での増殖に関連しているタンパク質に対して取り付き、がん細胞を抑える薬です。広い範囲に効果を発揮しますが、副作用も発生しやすいという欠点があります。
放射線治療は、副作用もありますが、手術ほどの身体的な負担がなく行なえますし、どのような病期の患者さんでも治療できるというメリットがあります。放射線治療には、骨盤部へ放射線を当てる外部照射と、子宮・膣に器具を挿入して放射線を当てる腔内照射があり、併用して治療が行なわれます。
子宮頸がんの治療については「子宮頸がん治療と副作用について」にて紹介しています。
全国の病院ランキングトップ10
どの病院で治療を行うかは、がんを治療していく上で重要な問題です。マスメディアや一部のウェブサイトではクチコミを元にした評価がなされている事もありますが、本当にその病院の治療で体調が良くなっているかどうか(治療成績)を知ることはできません。
日本では、各病院が自主的に治療成績を公表していることもありますが、網羅的に治療成績に関する情報を取得することはできません。そのため、代わりの指標として「DPCデータ」というデータを用いて比較することができます。このデータを確認すると、どの病院がどのくらい手術や治療を行っているかを知ることができます。
ただし、手術数・治療数は人口の多い都市部で多くなりがちです。そのため、病院の治療成績を比較するときには、手術数・治療数だけでなく、他の指標(平均在院日数など)も合わせて確認することが重要です。
「手術数で分かる子宮頸がんの名医がいる病院ランキングトップ10」では、DPCデータを元に手術数・治療数が多い病院をリストアップし、他に注目したい指標についても紹介しています。
病院情報局
国立がん研究センター がん情報サービス | 子宮頸がん
Cervical Cancer Prevention (PDQ®)–Health Professional Version – NCI
厚生労働省 | ヒトパピローマウイルス感染症~子宮頸がん(子宮けいがん)とHPVワクチン~
No association between HPV vaccine and reported post-vaccination symptoms in Japanese young women: Results of the Nagoya study – PubMed
名古屋市 | 子宮頸がん予防接種調査の結果を報告します(暮らしの情報)
国立がん研究センター がん情報サービス | 子宮頸がん 治療
国立がん研究センター がん情報サービス
参照日:2020年2月