テレビなどで女性芸能人が子宮頸がんのために闘病生活に入ったというニュースを見ることが多くなっています。それもそのはずで、20歳台~40歳台の女性では特に子宮頸がんが多くなっているのです。
子宮頸がんはどのような方が罹りやすく、そしてどのようにすればがんを防げるのか。実は、子宮頸がんは体質・遺伝などはあまり関係無いことが分かっています。そのため、子宮頸がんを防ぐためには、ワクチンと検診という2つの戦略が重要になります。
ここでは、最近の研究成果を踏まえながら、子宮頸がんの原因と予防方法について紹介していきます。是非、子宮頸がん予防に役立てて下さい。
目次
子宮頸がんとは
そもそも子宮頸部とは何か
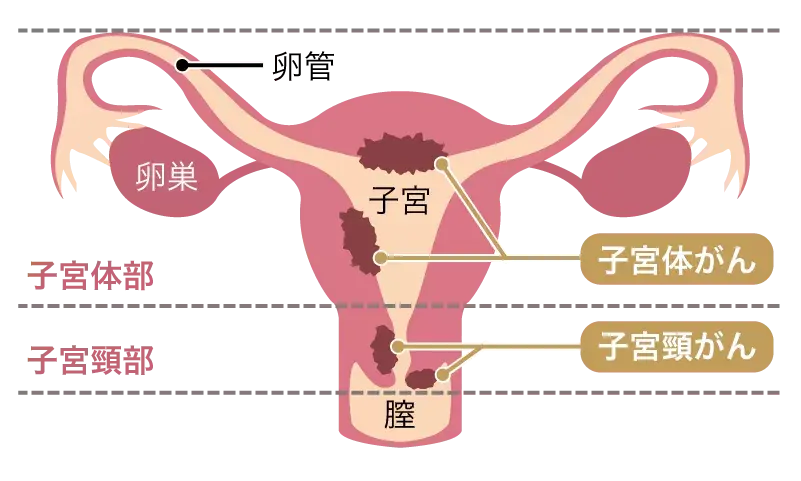
子宮は、よく知られているように妊娠時に胎児を育てる臓器です。構造は大きく2つに分かれています。1つは、上部にある子宮体部で、左右から卵管につながっています。もう一つは、下部にある子宮頸部で、下で膣につながっています。この子宮頸部から発生するがんが子宮頸がんです。
子宮頸がんの特徴
子宮頸がんは子宮の入り口付近(つまり、膣の近く)に発生することが多いという特徴があります。そのため、婦人科医師の診察や検査で確認しやすく、発見されやすいがんの1つです。早期に見つけることができれば予後は良いのですが、進行してしまうと治療が難しくなってしまいます。このような特徴から、予防や早期発見が重要ながんと言えます。
子宮頸がんの主な原因とリスクファクター
ヒトパピローマウイルス感染
子宮頸がんの原因はヒトパピローマウイルス感染であることがかなり明確になってきています。このウイルスは性的接触により子宮頸部に感染するウイルスです。しかし、ヒトパピローマウイルスに感染したとしても、すぐに子宮頸がんになるわけではありません。仮に感染しても90%の方では自然治癒してしまいます。しかし、残りの10%の方ではヒトパピローマウイルス感染が持続してしまい、さらに他の要因も加わることで正常な細胞が悪性化すると考えられています。
また、若いころから性的接触が多かったり、性的パートナーが多かったりする場合には、ヒトパピローマウイルス感染する可能性が高くなっていますので子宮頸がんのリスクも高くなってしまいます。
その他のリスクファクター
その他のリスクとして喫煙が関連していることも分かっています。喫煙者では、非喫煙者に比べて子宮頸がんのリスクが2~3倍になっていることが分かっています。この関係は受動喫煙を受けていた方でもありますが、リスクはやや低くなっています。また、長期間の経口避妊薬の使用も子宮頸がんのリスクであることも分かっています。
子宮頸がんになりやすい人の特徴
子宮頸がんになりやすい人は、若年女性であると言えます。子宮頸がんの発症者数は、20歳台から急速に増加し、40歳台前後まで増加しています。多くのがんと比べて若い年代でも発症しやすいタイプのがんと言えます。また、子宮頸がんの発生は体質や遺伝とはほとんど関係がないことが分かっています。
子宮頸がんワクチン接種の効果
ヒトパピローマウイルスに持続感染していると、前がん病変が発生してしまうことがあります。そして、その一部が悪化し、子宮頸がんになってしまうことが分かっています。このため、大元の原因であるヒトパピローマウイルス感染を防ぐことは、子宮頸がん予防のためには重要です。
ヒトパピローマウイルス感染は、子宮頸がんワクチンを接種することによって防ぐことができます。子宮頸がんをおこしやすい種類(型)であるHPV16型と18型の感染を防ぐことができる、2価ワクチン(16型と18型)および4価ワクチン(16,18さらに6、11(6型11型は尖圭コンジローマの原因))によって子宮頸がんの原因の50%~70%を占める2種類のヒトパピローマウイルスの感染を防ぎます。実際に、予防効果を確かめるための研究では、子宮頸がんワクチンを接種することでヒトパピローマウイルス感染が減り、前がん病変になる確率が減ることが分かっています。
しかし、子宮頸がんワクチンには、マスコミ報道があったように「強い副反応があるのでは無いか?」という不安を持たれている方もいらっしゃると思います。世界各国ではこのような強い副反応は出ていませんが、日本ではこのような不安があるため、名古屋市が2015年9月に調査を行ないました。この調査では、アンケート用紙を市内の女性(子宮頸がんワクチンを接種した年代の方のみ)に配布し、子宮頸がんワクチンを打った方と打っていない方で、その後の体調・症状に違いがあるのかを比較しています。この調査の詳しい結果が、論文として名古屋市立大学から2018年に発表されました。これによると、子宮頸がんワクチンを打った方と打っていない方で、その後の体調・症状に違いは無かった、という結果でした。
このため、特別な事情がなければ、子宮頸がんワクチンを接種しておくことは、予防のために重要であると考えられます。接種のタイミングとしては、性的接触がある前の年代が良いと勧められています。しかし、性的接触の経験後であっても子宮頸がんワクチン接種の意味が全く無いわけではありません。
予防と早期発見のコツ
子宮頸がんを予防するためには、2つの戦略があります。この両方をしっかりと行なうことで、子宮頸がんのリスクをほとんどゼロに近づけることができます。特に、世界保健機構(WHO)は、将来的には「子宮頸がんを歴史的書物の疾患にする(つまり新規発症者をゼロにする)」という目標を掲げて、これらの予防戦略の普及に努めています。
ヒトパピローマウイルス感染を防ぐ
予防のための1つ目の戦略は、ヒトパピローマウイルス感染を防ぐことです。ヒトパピローマウイルスは性的接触によって感染するウイルスですが、コンドームで防ぐことができません。なぜなら、ヒトパピローマウイルスは性器だけではなく、外陰部・肛門や手・指からも感染するためです。そのため、その他の性感染症とは異なりコンドームによる予防ができません。ヒトパピローマウイルスの感染予防には上記の通り子宮頸がんワクチンを受けることがとても有効です。
しかしながら、残念ながら子宮頸がんワクチンでは全ての子宮頸がんを防げる訳ではありません。現状で利用されている子宮頸がんワクチンは、ヒトパピローマウイルスのうち原因の50%~70%を占める2種類(16型と18型)の感染のみを予防する2価および4価のワクチンに加えて、新たに9価ワクチンが開発され、2023年4月より公費で接種可能となりました。この9価ワクチンは子宮頸がんの原因の80~90%を占めるHPV感染が予防できるとされています。
これだけでも子宮頸がんの予防効果はかなり大きいのですが、他の種類のヒトパピローマウイルスの感染を予防することはできません。
このようなタイプのヒトパピローマウイルスから発生する子宮頸がんを予防・早期発見するためには、次に説明する子宮頸がん検診を受けることが必要になります。
検診で早期発見する
予防のための2つ目の戦略は、子宮頸がん検診です。特に、定期的に検診を受けることが有効と分かっています。産婦人科で受けることができます。
子宮頸がん検診では、子宮頸部の細胞を採取し、その細胞を顕微鏡で観察します。採取には柔らかいブラシを使いますので、痛みが余り有りませんし、細胞の採取自体は1~2分程度で終わりますので、時間的な負担はあまりありません。この検診では、がん化する前の段階や治療が容易な早期のがんを見つけます。
自治体によって異なりますが、ほとんどの自治体では、自己負担金額への補助があります。また、健康保険組合でも子宮頸がん検診を行なっていますので、確認してみて下さい。
国立がん研究センター がん情報サービス | 子宮頸がん
Cervical Cancer Prevention (PDQ®)–Health Professional Version – NCI
厚生労働省 | ヒトパピローマウイルス感染症~子宮頸がん(子宮けいがん)とHPVワクチン~
Efficacy of human papillomavirus type 16/18 AS04-adjuvanted vaccine in Japanese women aged 20 to 25 years: final analysis of a phase 2 double-blind, randomized controlled trial – PubMed
名古屋市 | 子宮頸がん予防接種調査の結果を報告します(暮らしの情報)
No association between HPV vaccine and reported post-vaccination symptoms in Japanese young women: Results of the Nagoya study – PubMed
公益社団法人 日本婦人科腫瘍学会 | 子宮頸癌治療ガイドライン2017年版
子宮頸がん予防情報サイト | もっと知りたい子宮頸がん予防
参照日:2020年2月